Chirurgie des tumeurs cutanées
La chirurgie des tumeurs cutanées regroupe un panel large d’interventions chirurgicales, dont l’objectif commun est d’ôter totalement la lésion diagnostiquée, avec le minimum de séquelles esthétiques et fonctionnelles. Les modalités de chaque intervention sont adaptées à chaque patient, allant d’un geste sous anesthésie locale réalisé en chirurgie ambulatoire à un geste sous anesthésie générale nécessitant une nuit d’hospitalisation – plus rarement quelques jours.
Découvrez ci-dessous les explications sur la chirurgie des tumeurs cutanées du Docteur Delagranda, chirurgien ORL et cervico facial à La Roche-sur-Yon en Vendée.
Dans quels cas envisager une chirurgie des tumeurs cutanées ?
- La chirurgie des tumeurs cutanées concerne essentiellement les adultes, plus souvent au-delà de 50 ans
- Le diagnostic de tumeurs cutanées est un diagnostic avant tout clinique.
- Le caractère bénin ou malin est généralement orienté par l’examen précis de la lésion par un médecin formé (en général un dermatologue), mais nécessite une confirmation histologique (analyses au microscope). Selon le type de tumeur suspectée, il est possible de proposer soit un prélèvement partiel, appelé biopsie, soit une ablation complète, appelée exérèse.
- Dans le cadre des tumeurs cutanées bénignes, le potentiel carcinologique étant quasi nul, c’est la gêne esthétique ou fonctionnelle du patient qui dicte l’indication chirurgicale.
- Cependant, une tumeur bénigne dont l’aspect se modifie ou présentant des caractéristiques inhabituelles doit amener à la considérer comme suspecte et nécessite une analyse histologique pour vérifier l’absence de transformation maligne.
- Chez les patients présentant des lésions suspectes de cancer, la prise en charge chirurgicale est obligatoire
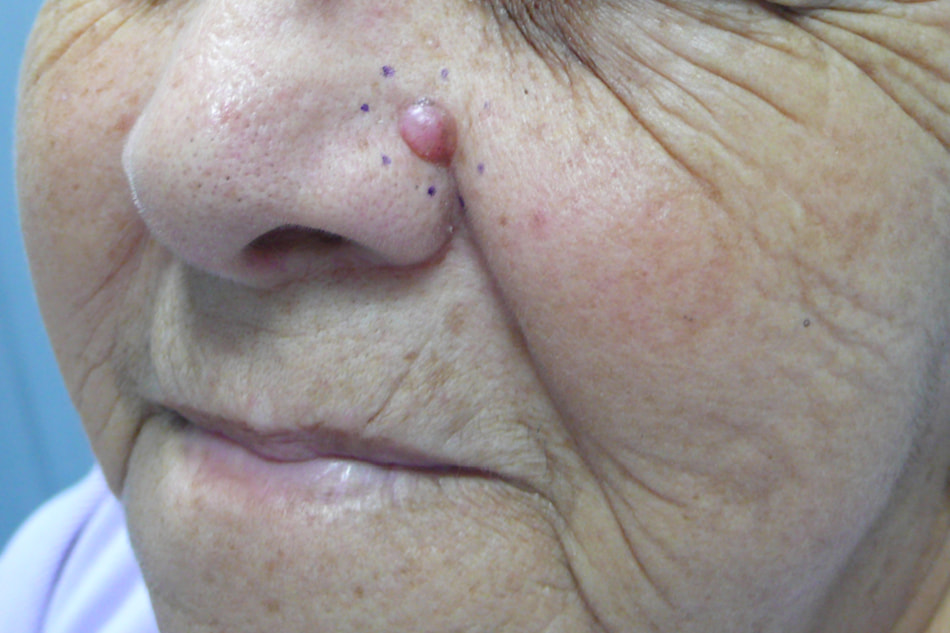
La Peau
La peau constitue l’organe le plus lourd du corps humain. C’est un organe complexe qui enveloppe la surface du corps et présente de nombreuses fonctions de protection, de sécrétion, de sensorialité. C’est un organe avec des qualités remarquables de régénération, d’élasticité, de plasticité.
C’est un organe stratifié, c’est à dire constitué de couches, dont on en distingue trois principales :
- L’épiderme, la couche la plus superficielle, qui agit en barrière protectrice des agressions extérieures (mécaniques, ultra-violet, thermiques…) mais aussi en récepteur des informations environnantes (sensitives, immunitaires). Ses fonctions sont assurées par des populations de cellules bien particulières.
- Le derme, la couche intermédiaire de la peau, qui constitue le tissu de soutien de l’épiderme. C’est en son sein qu’on trouve les réseaux vasculaires, lymphatiques, nerveux, mais aussi les systèmes glandulaires sudoraux et les follicules pileux. Composé de tissu conjonctif, cette couche est responsable de l’élasticité de la peau, et avec le vieillissement, de l’apparition des rides.
- L’hypoderme, la couche la plus profonde, « sous-cutanée », qui relie la peau aux organes sous-jacents par un tissu conjonctif lâche, permettant son glissement par rapport au plan profond. Elle contient des cellules adipeuses ou adipocytes, en plus ou moins grande quantité selon la localisation et les individus.
Lésions cutanées et tumeurs
La peau constitue un organe complexe composé d’une grande variété de types cellulaires ce qui explique la multiplicité des lésions cutanées.
Le terme de tumeur désigne la multiplication excessive de cellules, normales (tumeur bénigne) ou anormales (tumeur maligne), aboutissant à une grosseur ou tuméfaction plus ou moins volumineuse.
Les tumeurs bénignes se développent de façon localisée. Les principales tumeurs cutanées bénignes sont les nævi ou grains de beauté développés à partir de mélanocyte, les lésions kératosiques (séborrhéique ou actinique) développées au dépend des kératinocytes, les kystes sébacés développés au dépend des glandes sébacées, les lipomes qui se développe dans les cellules adipeuses de l’hypoderme.
Les tumeurs malignes, communément appelées « cancer », ont tendance à envahir les tissus voisins et à migrer dans d’autres parties du corps (métastases). Les tumeurs cutanées malignes sont les tumeurs malignes les plus fréquentes de l’adulte. Leur incidence est croissante, et représente pour une localisation à l’extrémité céphalique (tête et cou) plus de 65000 patients en 2010 en France. On explique cette fréquence par le vieillissement de la population et le lien étroit avec l’exposition solaire dans la genèse des tumeurs cutanées.
Principales tumeurs cutanées malignes
Les principales tumeurs cutanées malignes regroupent également une grande variété histologique de lésions, parmi lesquels nous ne détaillons ici que :
- Les carcinomes cutanés ou épithéliomas se développent à partir de cellules de l’épiderme appelées kératinocytes. Ce sont ces cellules, empilées les unes sur les autres sur plusieurs couches, qui sont responsables de la fonction de barrière physique de la peau. Elles sont particulièrement sensibles aux expositions aux rayonnements UV solaires chroniques ou intermittents (« coup de soleil ») qui provoquent des anomalies génétiques locales induisant la transformation en cancer.
On distingue :- Les carcinomes basocellulaires (CBC), les plus fréquents, tumeurs d’évolution lente essentiellement locale, qui ne donnent jamais de métastases mais peuvent être destructrices. La marge d’exérèse cutanée de sécurité est de 5 mm pour éviter les récidives. Il est préférable de prendre en charge ces tumeurs tôt afin d’éviter des mutilations importantes.
- Les carcinomes épidermoïdes (CE) ou spinocellulaires, d’évolution plus agressive, qui peuvent donner des métastases et qui surviennent souvent sur une lésion précancéreuse. Il est recommandé de faire un scanner cervical injecté pour rechercher des ganglions suspects qu’il faudra enlever dans un curage ganglionnaire le cas échéant. La marge d’exérèse cutanée de sécurité se situe entre 6 et 10 mm.
- Les mélanomes sont des tumeurs cutanées qui se développent à partir de cellules de l’épiderme appelés mélanocytes. Les mélanocytes ont pour fonction de protéger l’organisme des UV solaires par la production de pigments (eumélanine et phéomélanine) qu’ils distribuent à tous les kératinocytes qui composent l’épiderme. Leur quantité, qui détermine la couleur de notre peau de façon génétique, est légèrement modulable en fonction de l’exposition plus ou moins importante au soleil. L’agressivité des mélanomes dépend de leur épaisseur : l’indice de Breslow. La marge de sécurité sera adaptée au résultat du breslow. De manière à savoir si les ganglions sont envahis, au-delà de 0.8mm de Breslow, il est classique de réaliser la technique du ganglion sentinelle. Un bilan d’extension avec IRM cérébrale et TEP scanner est recommandé. La décision thérapeutique est prise en Réunion de concertation pluridisciplinaire regroupant des dermatologues, des cancérologues, des radiothérapeutes, des chirurgiens. Outre la chirurgie, en cas de métastases, des chimiothérapies ou immunothérapie peuvent être proposées.Les mélanomes sont des tumeurs cutanées qui affectent tous les âges, même s’il est exceptionnel chez l’enfant avant l’âge de la puberté. En France, on estime l’incidence à 5-10 nouveaux cas/100 000 habitant/an. Il survient le plus souvent sur des peaux claires, et l’exposition intermittente et intense (« coup de soleil ») est un facteur de risque important. Un antécédent familial est retrouvé dans 10% des cas. Il est important de préciser que la plupart des mélanomes naissent sans précurseur (« de novo »), mais qu’une modification récente d’un « grain de beauté » ou nævus doit amener à une consultation médicale spécialisée.
Objectifs et principes de l’intervention
La prise en charge chirurgicale des tumeurs cutanées, bénignes et malignes, a pour but d’ôter la tumeur en totalité, avec une marge de peau saine, afin d’en faire une analyse histologique complète puis de réparer la perte de substance.
Dans certains cas, en fonction de la taille ou de la localisation de la lésion, le chirurgien peut proposer une biopsie (prélèvement partiel), pour identifier le type de tumeur et orienter son geste chirurgical.
Le principe de base de base de l’intervention chirurgicale pour une lésion cutanée de la face et du cou est l’exérèse dite en fuseau puis suture directe : le chirurgien incise de façon elliptique autour de la lésion, en respectant un intervalle de peau saine ou marges, puis suture les 2 berges d’incision l’une à l’autre. S’il en résulte une cicatrice souvent plus longue que la tumeur initiale, elle est orientée parallèlement aux lignes de tension de la peau du visage et du cou, permettant le meilleur résultat esthétique possible.
Quand il arrive qu’une exérèse en fuseau avec fermeture directe ne soit pas réalisable, en raison de la localisation ou de la taille de la lésion, le chirurgien dispose d’un large panel de possibilité. Après exérèse de la tumeur, il peut réaliser :
- Une greffe de peau prélevée sur une autre partie du corps moins visible. La zone du prélèvement nécessitera généralement des soins de pansement simples par un infirmier.
- Un lambeau cutané de plastie locale : en incisant de manière précise de la peau saine présente en excès au voisinage de la lésion, il est possible au prix d’une cicatrice un peu plus importante de réparer une perte de substance large avec des résultats esthétiques très acceptables. Des soins de pansements infirmiers à la maison une à deux fois par jour sont nécessaires durant les deux premières semaines.
- Dans le cadre de perte de substance trop importante ou profonde, le chirurgien peut être amené à réaliser une réparation par lambeau dit « libre » : On réalise un prélèvement d’un segment de peau plus ou moins profondément, parfois jusqu’au muscle, ainsi que des vaisseaux qui sont responsables de sa vascularisation, sur une autre zone du corps, pour aller reconstruire la perte de substance sur le visage ou le cou. Il existe un grand nombre de zones de prélèvements préférentielles (avant-bras, cuisse, partie latérale du dos), adaptable selon la reconstruction nécessaire et l’habitude du chirurgien. Les zones de prélèvement sont soit fermées par suture directe, soit par greffe de peau. Dans le cadre de ce type d’intervention, une anesthésie générale et plusieurs nuits d’hospitalisation sont obligatoires pour assurer le bon déroulement de l’opération et la fiabilité de ses résultats. Le recours se fait dans un hôpital à ce stade, votre chirurgien peut vous aider dans cette démarche.
Dans certains cas particuliers de tumeurs suspectes mal limitées ou tumeurs malignes récidivantes, la réparation de la perte de substance est réalisée après analyse complète de l’exérèse de la lésion, dans un deuxième temps opératoire.
Risques de complications liées à la chirurgie des tumeurs cutanées
Comme toute intervention chirurgicale, une gêne avec notamment sensation de tension sur la zone opérée peut être perçue, mais les suites opératoires sont généralement peu douloureuses.
De façon précoce :
- Le saignement : écoulement de sang plus ou moins clair à travers la cicatrice, il est généralement de faible abondance, contrôlé par soins de pansement.
- L’hématome post-opératoire : caillot de sang organisé à l’intérieur de la cicatrice, il est le plus souvent de petite taille. Il ne nécessite dans la majorité des cas qu’une simple surveillance. Parfois il peut amener à une nouvelle intervention pour évacuation.
- L’infection : mise en évidence par une ouverture de la cicatrice et/ou une douleur en regard et/ou un écoulement sale dit purulent, et/ou une rougeur de la peau, elle est inhérente à tout geste chirurgical. Elle peut être favorisée par une mauvaise tolérance aux fils de sutures ou un mauvais suivi des soins locaux. La prescription d’antibiotique est souvent nécessaire, et le résultat cicatriciel parfois altéré.
- Le défaut ou le retard de cicatrisation : Ce type de complication est plus fréquent chez le fumeur et le diabétique mal équilibré. On peut également assister à un lâchage de points de suture. En règle, le traitement repose sur des soins de pansement bien réalisé. Parfois, une ré-intervention est nécessaire pour une nouvelle greffe de peau ou d’un nouveau lambeau.
- Les blessures nerveuses : Les étirements-blessures voire sections des nerfs de la sensibilité ou moteur sont rares dans la chirurgie de la face et du cou, c’est en particulier la section d’une ou de plusieurs branches du nerf facial. Parfois, l’objectif carcinologique d’ablation totale de la tumeur maligne oblige à la section d’une branche motrice qui entraine alors une asymétrie faciale généralement limitée.
De façon retardée :
- Anomalie de cicatrisation : Le processus de cicatrisation dure plusieurs mois, avec une évolution de la cicatrice possible jusqu’à 1 voire 2 ans après la chirurgie. Les cicatrices cutanées peuvent devenir ou rester inflammatoires plusieurs mois, justifiant éventuellement des injections locales de corticoïdes. Les cicatrices hypertrophiques très volumineuses et évolutives (chéloïdes), sont très rares au niveau de la face sauf derrière les oreilles et peuvent justifier des traitements complémentaires tels que la pressothérapie.
Reprise chirurgicale et ré-intervention : dans le cadre des tumeurs cutanées malignes, en cas d’ablation incomplète ou de marges de peau saine insuffisante, il est nécessaire de réaliser une ré-intervention pour reprise de marge. Par ailleurs, le risque principal chez un patient ayant présenté une tumeur maligne est celui d’une récidive locale ou locorégionale (aire ganglionnaire). Une surveillance prolongée est habituellement réalisée par un dermatologue.
Pour de plus amples explications sur la chirurgie des tumeurs cutanées, veuillez consulter, la fiche explicative :
➔ Fiche explicative de la SOFCPRE
➔ Fiche explicative de la SFD
Questions fréquentes sur la chirurgie des tumeurs cutanées
Voici une sélection des questions fréquemment posées par les patients du docteur Delagranda lors de consultation pour tumeur cutanée à La Roche-sur-Yon.
Une cicatrice est-elle obligatoire après une ablation de tumeur cutanée, même bénigne ?
L’exérèse chirurgicale nécessite une incision de la peau sur toute son épaisseur, générant de facto une cicatrice, qui ne peut disparaitre totalement indépendamment de la qualité du chirurgien.
Je prends des traitements anticoagulants ou antiagrégants plaquettaires (type Aspégic©, Kardégic©, Plavix©, Duoplavin©, Préviscan©, …), dois-je les arrêter pour l’intervention ?
Sauf cas particulier, il est nécessaire d’arrêter votre traitement quelques jours avant et après le geste opératoire pour limiter les risques de saignement et d’hématome. Votre chirurgien ou votre anesthésiste vous informera des délais à respecter en fonction de votre traitement et du geste à réaliser lors de sa consultation préopératoire.
Pendant combien de temps dois protéger ma cicatrice ?
Après ablation de fils de suture et contrôle de la bonne cicatrisation par votre chirurgien, il est nécessaire d’assurer une protection solaire systématique par écran total pour une période d’1 an. Des crèmes cicatrisantes peuvent également vous être conseillées par votre chirurgien ou en pharmacie, en application quotidienne pendant les premiers mois. Ses soins visent à assurer le meilleur rendu esthétique de votre cicatrice, qui peut se modifier jusqu’à 1 voire 2 ans après la chirurgie.
J’ai bénéficié d’une chirurgie d’exérèse cutanée. Vais-je avoir un traitement complémentaire ?
Dans le cadre des tumeurs cutanées malignes, un traitement par radiothérapie et/ou chimiothérapie est parfois associé. C’est l’analyse histologique qui orientera cette prise en charge complémentaire.
L’ablation des ganglions du cou est-elle systématique ?
Non. Pour certains types de tumeurs malignes exclusivement, pour des tumeurs évoluées ou avec un doute sur une atteinte ganglionnaire à l’examen clinique, généralement après réalisation d’un examen d’imagerie (Scanner cervical et/ou TEP-Scanner et/ou IRM cervicale).
Honoraires et prise en charge de l’intervention
La chirurgie des tumeurs cutanées est prise en compte par l’assurance maladie. Contactez votre mutuelle pour connaitre la prise en charge des dépassements d’honoraires éventuels.
Une question ? Un besoin d'information ?
Le Docteur Antoine Delagranda est à votre écoute pour toute question supplémentaire concernant la chirurgie des tumeurs cutanées. Le Dr Delagranda est médecin spécialiste en chirurgie ORL, au sein de la Clinique Saint Charles à La Roche-sur-Yon en Vendée.
Consultation ORL pour tumeur cutanée en Vendée
Le Docteur Antoine Delagranda est à votre écoute pour toute question supplémentaire concernant la chirurgie des tumeurs cutanées. Le Dr Delagranda est médecin spécialiste en chirurgie ORL, au sein de la Clinique Saint Charles à La Roche-sur-Yon en Vendée.

